当院の循環器科の強み
 循環器専門医による専門的な循環器診療を行います。循環器疾患に関連する症状がある場合は、ご相談ください。
循環器専門医による専門的な循環器診療を行います。循環器疾患に関連する症状がある場合は、ご相談ください。- 大学病院や総合病院、心不全専門の定期訪問診療など専門医療機関との連携も図っておりますので、ご安心ください。重症度に合わせて患者さんにとって最適治療を提供できるようにしています。
- 心不全stageCまでの外来治療を行います。心不全入院後でも、病態によっては当院での外来加療が可能ですので、ご相談ください。
- 大学病院で冠動脈ステント留置、カテーテルアブレーション治療をした患者さんのその後の定期的な治療継続も行いますので、ご相談ください。
- 心臓機能障害指定医です。必要書類記載希望の方はご相談ください。(定期通院中の方のみ。)
- 睡眠時無呼吸症候群が疑われる方の検査と診断、C P A P治療を行っております。検査はご自宅に検査機械が送られてきますので、入院の必要はありません。価格も一般的に入院して行うよりも低価格で行うことが可能です。
- 保険適応の禁煙治療も行っております。詳しくはご相談ください。(現在、全国的にチャンピックスの出荷調整が続いておりますので、供給が安定し次第再開検討します。)
睡眠時無呼吸症候群とは?
 眠っている間に呼吸が止まる状態が繰り返される病気のことです。医学的な定義では、10秒以上呼吸が止まる「無呼吸」や、呼吸が弱くなる「低呼吸」が、1時間あたり5回以上繰り返される状態をいいます。肥満や扁桃腫大など物理的に気道が狭くなることが原因となる閉塞性睡眠時無呼吸(OSA)と、脳や神経などの病気が原因となる中枢性睡眠時無呼吸(CSA)に分けられます。
眠っている間に呼吸が止まる状態が繰り返される病気のことです。医学的な定義では、10秒以上呼吸が止まる「無呼吸」や、呼吸が弱くなる「低呼吸」が、1時間あたり5回以上繰り返される状態をいいます。肥満や扁桃腫大など物理的に気道が狭くなることが原因となる閉塞性睡眠時無呼吸(OSA)と、脳や神経などの病気が原因となる中枢性睡眠時無呼吸(CSA)に分けられます。
睡眠時無呼吸があると、
どのような症状がでますか?
 軽症の段階では、患者さんご自身には自覚症状はないことが多く、いびきや睡眠中の呼吸停止を同居されている方や宿泊を共にした方から指摘される、ということが多いです。
軽症の段階では、患者さんご自身には自覚症状はないことが多く、いびきや睡眠中の呼吸停止を同居されている方や宿泊を共にした方から指摘される、ということが多いです。
無呼吸の回数が増えて重症化すると、患者さんご自身が、日中の極度な眠気、慢性的な頭痛、めまいや吐き気、体調不良と言った症状を自覚するようになります。
自覚症状がある場合の多くは重度な状態になっており、その分全身へのダメージも大きくなっていますので、なるべく早く治療する必要があります。(理由などは以下をご参照ください。)
睡眠時無呼吸症候群が
起きる原因は?
閉塞性睡眠時無呼吸(OSA)が起きる原因は?
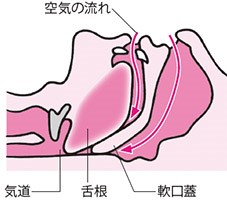 一番多いのは、肥満による物理的な気道の狭窄です。実際に睡眠時無呼吸を認める患者さんの半数以上には肥満を認めます。高度な肥満の場合にはそれだけでも睡眠時無呼吸になり得ますが、肥満だけが原因になるわけではなく、「元々扁桃腺が非常に大きい」、「元々顎が小さい」人が加齢に伴って体重増加するようになると、睡眠時無呼吸を認めるようになるケースが非常に多いと思われます。そのため、全く肥満がない人でも、扁桃腺が非常に大きい方や顎がかなり小さい骨格の方は、若いうちからいびきや無呼吸が生じやすいため、注意が必要です。
一番多いのは、肥満による物理的な気道の狭窄です。実際に睡眠時無呼吸を認める患者さんの半数以上には肥満を認めます。高度な肥満の場合にはそれだけでも睡眠時無呼吸になり得ますが、肥満だけが原因になるわけではなく、「元々扁桃腺が非常に大きい」、「元々顎が小さい」人が加齢に伴って体重増加するようになると、睡眠時無呼吸を認めるようになるケースが非常に多いと思われます。そのため、全く肥満がない人でも、扁桃腺が非常に大きい方や顎がかなり小さい骨格の方は、若いうちからいびきや無呼吸が生じやすいため、注意が必要です。
中枢性睡眠時無呼吸(CSA)が起きる原因は?
脳や全身の他の疾患によって生じます。具体的には、脳炎や脳幹障害、重度の心不全、甲状腺機能低下などが挙げられます。いずれの疾患も、「体調は特に悪くなくて睡眠時無呼吸だけしか症状がない」ということはあり得ず、必ずもっと他に体調が悪い症状を合併します。具体的には、発熱、神経障害、呼吸困難、強い全身倦怠感などです。普通に生活ができている状態で生じることはまずありませんので、数年以上前からいびきや無呼吸だけを認めているような場合は、この疾患を鑑別する必要性は低いと考えます。
睡眠時無呼吸は
なぜ体に良くないのか?
(簡略化して記載させていただいております。)
以下に記載する①-③はお互いに深く関連し合っていますので、単純には説明しきれない複雑な病態です。
①胸腔内が陰圧になる
気道が閉塞した状態で呼吸をしようとすることで、胸腔内圧が下がり、それが結果的に持続的な心臓の働きに対しての大きな負荷になります。この結果引き起こされる代表的な病態は、「心不全」です。
②低酸素、高炭酸ガス状態になる
呼吸が止まると肺に酸素が入ってきません。そのため全身への酸素供給が低下します。全身の細胞は、最終的には酸素を最大のエネルギーとして活動していますので、重度な酸素不足になると体中の細胞や臓器にダメージがあると考えてください。低酸素・高炭酸ガスによる交感神経の持続的な亢進状態や、神経体液性因子への悪影響、細胞の変性、血管内皮障害、血小板機能障害などが示されています。この結果引き起こされる代表的な病態は、「高血圧」「不整脈」「血管の動脈硬化(脳・心血管疾患)」「糖尿病」「深部静脈血栓症」です。
③睡眠の質が低下する
 閉塞性睡眠時無呼吸(OSA)では睡眠の分断化による深睡眠の減少や覚醒反応の増加がみられ、この睡眠構築の変化は認知機能に影響を及ぼし、認知症発症の要因となることが示されています。それに加えて、血管内皮障害の機序も関与して、認知機能をより進行させると考えられております。
閉塞性睡眠時無呼吸(OSA)では睡眠の分断化による深睡眠の減少や覚醒反応の増加がみられ、この睡眠構築の変化は認知機能に影響を及ぼし、認知症発症の要因となることが示されています。それに加えて、血管内皮障害の機序も関与して、認知機能をより進行させると考えられております。
睡眠時無呼吸の疫学について
中枢性睡眠時無呼吸(CSA)は特殊な環境下での病態ですから実際には疫学としてカウントすることが難しい病態です。よって、睡眠時無呼吸のほとんどが閉塞性睡眠時無呼吸(OSA)と考えてよいでしょう。日本における閉塞性睡眠時無呼吸(OSA)の有病率は、1時間当たりの無呼吸の回数/低呼吸の回数(A H I)5回以上が約30%、15回以上が約15%も存在していることが研究で明らかになっています。つまり、高血圧や脂質異常などと同様にかなり一般的な病気であるにも関わらず、高血圧などと比較するとまだまだ認知度が低い病気であると感じませんか?
閉塞性睡眠時無呼吸(OSA)は他の疾患との関連が深い病態です。以下に主な関連疾患との関係を記載しますが、他にも慢性腎臓病、大動脈疾患、肺高血圧などとの関連も示されています。
①高血圧との関係
閉塞性睡眠時無呼吸(OSA)患者(AHI≧5)の約 50%に高血圧が認められ、逆に高血圧患者の60%に閉塞性睡眠時無呼吸(OSA)(AHI≧5)が認められます。難治性高血圧の方が閉塞性睡眠時無呼吸(OSA)治療を開始すると血圧コントロールが改善することが示されています。
②糖尿病との関係
閉塞性睡眠時無呼吸(OSA)患者(AHI≧5)の15-30% に2型糖尿病が認められ、逆に2型糖尿病患者の約80%に閉塞性睡眠時無呼吸(OSA)(AHI≧5)が認められます。
③不整脈、心房細動との関係
 閉塞性睡眠時無呼吸(OSA)の患者の50%には睡眠中の不整脈(心房細動,非持続性心室頻拍,洞停止,2度房室ブロック,心室性期外収縮など)が認められています。逆に心房細動患者の約40%に閉塞性睡眠時無呼吸(OSA)(AHI≧5)が認められます。実際に発作性心房細動の方に閉塞性睡眠時無呼吸(OSA)治療を開始すると、心房細動の発症頻度が減少することが示されています。
閉塞性睡眠時無呼吸(OSA)の患者の50%には睡眠中の不整脈(心房細動,非持続性心室頻拍,洞停止,2度房室ブロック,心室性期外収縮など)が認められています。逆に心房細動患者の約40%に閉塞性睡眠時無呼吸(OSA)(AHI≧5)が認められます。実際に発作性心房細動の方に閉塞性睡眠時無呼吸(OSA)治療を開始すると、心房細動の発症頻度が減少することが示されています。
④脳血管障害との関係
閉塞性睡眠時無呼吸(OSA)患者における脳血管障害での死亡は、非閉塞性睡眠時無呼吸(OSA)患者と比較して2倍以上のリスクがあることが分かっています。
⑤認知症との関係
閉塞性睡眠時無呼吸(OSA)患者の認知発症リスクは、約2-3倍ということが示されています。
検査について
睡眠時無呼吸の診断は、1時間当たりの無呼吸の回数、低呼吸の回数(A H I)で評価します。
それを調べるための検査は、①簡易検査:アプノモニター、②精密検査:ポリソムノグラフィー(P S G)の2種類があります。評価するパロメーターは、血中酸素濃度、脈拍、気流、いびき音、胸郭運動などです。これを測定するモニターをつけた状態で就寝し、睡眠中測定します。
①簡易検査
 値段が安く、装着するモニターが少ないため、第一段階のスクリーニングとして使用する検査です。しかし、A H Iが低めに出る傾向があるため、除外診断は可能ですが、確定診断をする場合には精密検査で再評価する必要があります。
値段が安く、装着するモニターが少ないため、第一段階のスクリーニングとして使用する検査です。しかし、A H Iが低めに出る傾向があるため、除外診断は可能ですが、確定診断をする場合には精密検査で再評価する必要があります。
②精密検査
 値段が高く、装着するモニターが多い分、正確に評価することが可能です。簡易検査でより正確な病態を把握する必要があった場合に行います。
値段が高く、装着するモニターが多い分、正確に評価することが可能です。簡易検査でより正確な病態を把握する必要があった場合に行います。
治療について
A H I=5以上で無呼吸があると判断され、A H I20以上でC P A Pという機械を使った治療が適応となりますが、その他生活習慣の是正や、構造的異常の場合は手術などの選択肢もあります。
①生活習慣の是正
生活習慣の是正は、いずれの状態においても有効であり、取り組む必要があります。
具体的には、「減量」「禁煙」「ベンゾジアゼピン系睡眠薬の中止」「睡眠前の飲酒の見直し」などです。
②体位変換療法
閉塞性睡眠時無呼吸(OSA)の半数以上は仰臥位により生じているため、仰臥位を減らすような睡眠体位が維持できると良いですが、国際的に統一された見解はありません。
③解剖学的要因に対する治療
扁桃の腫大や鼻腔の構造的な異常がある場合には、閉塞性睡眠時無呼吸(OSA)以外にも慢性扁桃炎や慢性副鼻腔炎の原因になりやすいことがあります。そのような場合には、扁桃摘出や、鼻腔内の鼻茸除去などの手術を行うことで、閉塞性睡眠時無呼吸(OSA)も改善すること期待されます。
④CPAP
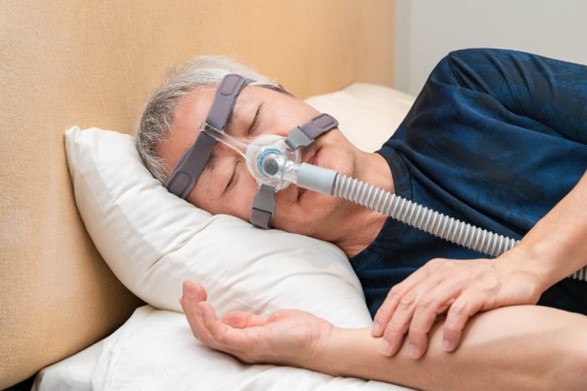 C P A P治療(機械で気道に空気を持続的に送り込む治療)は、器具を使用した治療の中では唯一心血管疾患の発症を抑制すること示されている治療です。(「ナステント」や「マウスピース」は心血管疾患発症の改善効果は示されていません。)
C P A P治療(機械で気道に空気を持続的に送り込む治療)は、器具を使用した治療の中では唯一心血管疾患の発症を抑制すること示されている治療です。(「ナステント」や「マウスピース」は心血管疾患発症の改善効果は示されていません。)
AHI=20以上の場合は、C P A Pが第一選択として推奨されます。鼻/鼻と口を覆うマスクをつけて就寝する治療です。マスクから常に空気が流れてくるため、最初は息苦しく感じたり、鼻が乾燥して痛いと感じたりしますが、ほとんどの方は時間経過とともに少しずつ慣れていき、数カ月すると装着して寝た方がよく眠れるという実感が得られるようになります。
⑤ナステントやマウスピース
なるべくならCPAP治療が続けられると良いのですが、C PA Pがどうしても装着できない方もおられます。その場合は、「マウスピース」や「ナステント」で代用することもあります。中には、これらの器具でも、しっかりAHIを低下させることができる方もいますので、CPAPが装着できない場合でもあきらめずに試してみる価値は十分にあると考えます。
また、AHI=5-19の方は、日本の保険診療ではCPAPが適応になりませんので、顎が小さい方や鼻腔が狭い方は、マウスピースやナステントを試してみることも可能と思われます。(マウスピースは保険適応、ナステントは保険適応外です。)





